Процедура ЭКО
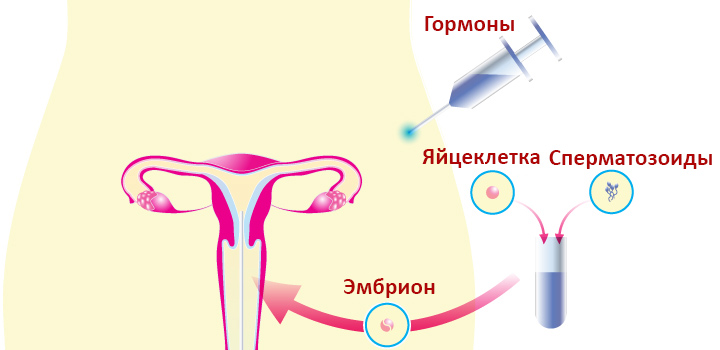
 Процедура ЭКО состоит из таких этапов: получение яйцеклеток, получение спермы, оплодотворение сперматозоидами яйцеклеток в лабораторных условиях, перенос в матку эмбриона.
Процедура ЭКО состоит из таких этапов: получение яйцеклеток, получение спермы, оплодотворение сперматозоидами яйцеклеток в лабораторных условиях, перенос в матку эмбриона.
Экстракорпоральное оплодотворение (ЭКО, IVF) представляет собой вспомогательную репродуктивную технологию, при которой яйцеклетку партнерши и сперматозоид партнера соединяют в лаборатории. Полученные здоровые эмбрионы пересаживают в матку женщины. В естественных условиях яйцеклетка (ооцит) и сперматозоид встречаются в фаллопиевой трубе – именно там происходит оплодотворение и раннее развитие клетки прежде, чем она опустится в матку.
Стимуляция (или суперовуляция)
Первым шагом ЭКО является введение женщине гормонов, чтобы в течение месяца вместо одной яйцеклетки созрело несколько. Затем пациентку обследуют на готовность к извлечению яйцеклеток. Этот процесс подготовки Knigazdorovya.com описывала ранее.
Перед тем, как извлекать яйцеклетки, женщине назначают инъекции для созревания развивающихся яйцеклеток и наступления процесса овуляции. При этом крайне важно соблюдать временные сроки: яйцеклетку необходимо извлечь непосредственно перед ее появлением из фолликула в яичнике. Если яйцеклетку извлечь слишком рано или поздно, то она не будет развиваться нормально. Поэтому до извлечения яйцеклетки врач-репродуктолог назначает пациентке анализ крови или УЗИ, чтобы убедится, что яйцеклетка развилась до необходимого состояния.
Извлечение яйцеклеток
Клиника репродуктивной медицины, проводящая экстракорпоральное оплодотворение, должна провести инструктаж о том, что делать за сутки перед ЭКО и через день после процедуры. Большинству женщин назначают обезболивающие препараты и предоставляют выбор между местным обезболиванием и общим наркозом.
Во время процедуры врач при помощи УЗИ определяет расположение фолликула в яичнике и извлекает яйцеклетки (ооциты) полой иглой. Эта процедура, как правило, занимает от 30 мин. до 1 часа.
Оплодотворение яйцеклеток и выращивание эмбриона
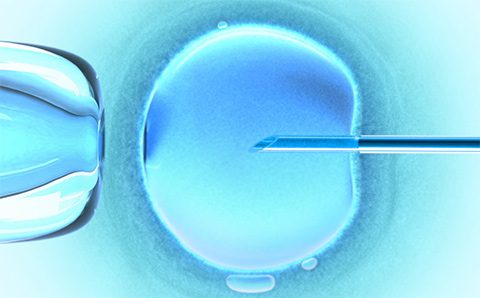
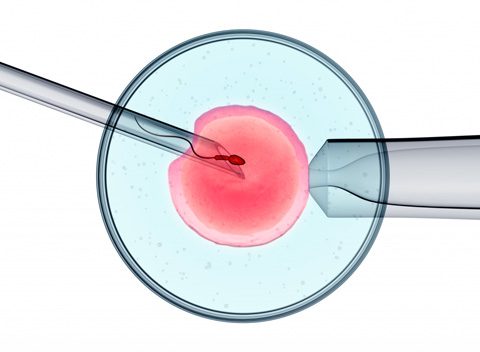
Непосредственно после получения яйцеклеток в условиях лаборатории их соединяют со спермой партнера, которую он сдает в этот же день. В случае, если лечащий врач считает, что шансы на оплодотворение невысоки при соединении со сперматозоидами (например, концентрация сперматозоидов очень малая), он может комбинировать процедуру ЭКО с ИКСИ – интрацитоплазматической инъекцией сперматозоидов – введением сперматозоида прямо в яйцеклетку при помощи лабораторного оборудования. Во время этой процедуры сперматозоиды извлекаются из семенной жидкости, а иногда прямо из яичек, и помещаются непосредственно в яйцеклетку. Как только появляется жизнеспособный эмбрион, его переносят в матку таким же способом, как и при стандартной процедуре ЭКО.
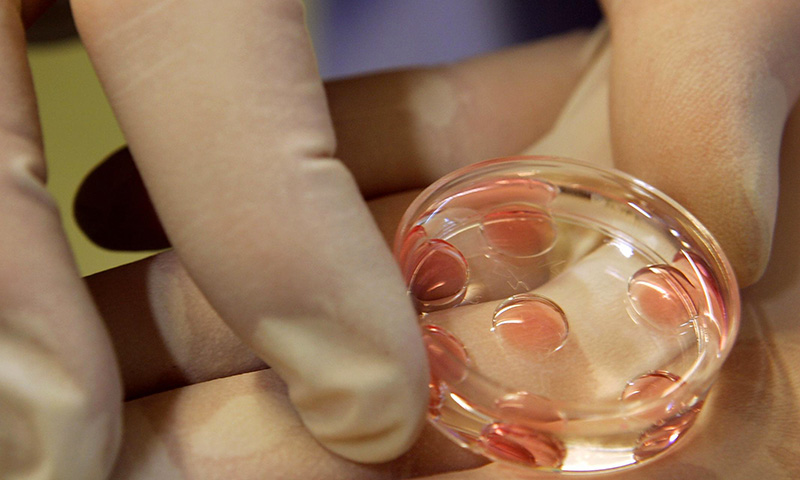
Пока вы и ваш партер находитесь дома, оплодотворенные яйцеклетки находятся в клинике под контролем, чтобы обеспечить их оптимальный рост. В зависимости от определенных условий вам придется ждать до пяти дней, чтобы эмбрион сформировал бластоцист, т.е. достиг более продвинутого этапа своего развития.
Перенос эмбриона при ЭКО
Перенос эмбрионов производится на 3-й или 5-й день развития. В определенных случаях врач может порекомендовать продлить развитие эмбриона до 5-го дня – стадии бластоцисты. Перенос бластоцисты – достаточно распространенная практика в ЭКО, она увеличивает шансы успешного переноса и снижает вероятность многоплодной беременности. Лечащий врач пары работает в сотрудничестве с эмбриологом, чтобы определить, будет ли наиболее подходящим для вашего цикла 3-й или 5-й день развития.
Как только эмбрионы будут готовы, вы возвращаетесь в клинику репродуктивной медицины, чтобы врачи могли перенести один или несколько эмбрионов в вашу матку. Эта процедура проходит быстрее и проще, чем извлечение яйцеклетки. Через влагалище и шейку матки врач вводит катетер (гибкую трубку) в матку, куда и помещаются эмбрионы. Процедура, как правило, безболезненна, по технологии подобна взятию мазка и проходит без анестезии. Внутрь катетера эмбрионы помещаются вместе с небольшим количеством питательной жидкости, которая проводится через шейку матки при зеркальном осмотре.
Количество пересаживаемых эмбрионов зависит от личных обстоятельств обращающейся пары, это решение пара принимает вместе с лечащим врачом и эмбриологом. Обычно за один цикл лечения подсаживают 2–4 эмбриона.
Перенос эмбрионов может вызвать у женщины небольшие судороги. Также существует малая вероятность, что при введении эмбрионов они могут остаться в шейке матки (что означает их потерю на этом этапе) или в фаллопиевых трубах (что может стать причиной внематочной беременности). Не исключен также малый процент риска кровотечения или занесения инфекции при процедуре внутриматочного введения.
После процедуры переноса эмбрионов
После процедуры вам нужно будет провести в постели несколько часов, а через 4-6 часов можно будет уйти домой. Спустя 2 недели после переноса эмбрионов врач предложит обследование на наличие беременности вне зависимости от наявности любого маточного кровотечения.
Чтобы увеличить шансы наступления беременности, большинство специалистов по ЭКО рекомендуют переносить три или четыре эмбриона единовременно. Однако, множественный перенос может приводить к многоплодной беременности, что увеличивает риск для здоровья мамы и малышей.
Многоплодная беременность связана с риском выкидыша, наступления преждевременных родов, а также с возрастанием эмоциональных и финансовых затрат. Женщины, носящие более одного плода, гораздо чаще начинают страдать от повышенного кровяного давления и диабета. После такой беременности матери и малышам может потребоваться длительная госпитализация.
Также возможно развитие трубной (внематочной) беременности или сочетание нормальной и внематочной беременности. При трубной беременности может возникнуть потребность в лапароскопии или серьезном хирургическом вмешательстве.
Беременность в результате введения эмбриона при ЭКО может окончиться выкидышем, как и обычная беременность, наступившая естественным путем. При выкидыше может потребоваться провести дилатацию и кюретаж (выскабливание – один из методов проведения аборта).
В отношении оставшихся эмбрионов пары могут выбрать одно из следующих действий:
- Замораживание (криоконсервация) оставшихся эмбрионов для использования этой же парой при повторных циклах лечения.
- Анонимное пожертвование эмбрионов другой бесплодной паре (-ам), если пара и ее эмбрионы соответствуют критериям отбора. Врачи оставляют за собой право криоконсервирования (замораживания) любых донорских эмбрионов, как и право отказаться от любых донорских эмбрионов, если для их переноса не найдется подходящая женщина.
- Разрешить развитие эмбрионов в лабораторных условиях, пока те не погибнут, затем они будут утилизированы соответственно нормам профессиональной этики и требованиям законодательства (как правило, это происходит на шестой-восьмой день после забора яйцеклеток).
Риски ЭКО
Каковы риски проведения ЭКО? ЭКО требует ощутимых физических, эмоциональных, временных и денежных затрат. Как правило, бесплодие у семейных пар сопряжено со стрессом и депрессией. У женщин, принимающих препараты, повышающие фертильность (плодовитость), может возникать боль и вздутие в животе, изменения настроения, мигрени и другие побочные явления. Многие препараты, принимаемые во время ЭКО, вводятся в форме инъекций, часто несколько раз день. Команда медиков обучает пару, как правильно готовить раствор для инъекций и делать укол. Многократные инъекции вызывают образование гематом.
Достаточно редко препараты, повышающие фертильность, могут вызывать синдром гиперстимуляции яичников (СГСЯ). Данный синдром может вызывать накопление жидкости в грудной клетке и брюшной полости, вздутие живота, резкий набор веса (около 4-5 кг за 3-5 дней), сокращение мочеиспускания при достаточном количестве выпиваемой жидкости, рвоту, тошноту и одышку. В простых случаях достаточно постельного режима. В более серьезных случаях может понадобиться дренирование жидкости при помощи иглы.
Современными медицинскими исследованиями подтверждено, что возникновение рака яичников не связано с приемом препаратов, увеличивающих фертильность.
Риски, связанные с извлечением яйцеклеток, включают аллергическую реакцию на анестезию, инфекцию, кровотечение, повреждение органов, находящихся рядом с яичниками (мочевого пузыря, кишечника).
 Существует риск многоплодной беременности – при переносе в матку более одного эмбриона. Вынашивание двух и более детей одновременно повышает риск наступления преждевременных родов и низкого веса новорожденных (однако и единственный ребенок, который был зачат при помощи ЭКО, имеет больший риску быть недоношенным и родиться с низким весом). Не выяснено, причиняет ли ЭКО врожденные пороки.
Существует риск многоплодной беременности – при переносе в матку более одного эмбриона. Вынашивание двух и более детей одновременно повышает риск наступления преждевременных родов и низкого веса новорожденных (однако и единственный ребенок, который был зачат при помощи ЭКО, имеет больший риску быть недоношенным и родиться с низким весом). Не выяснено, причиняет ли ЭКО врожденные пороки.
Насколько успешно экстракорпоральное оплодотворение?
Успешность ЭКО зависит от ряда факторов, таких как состояние здоровья пациентов и подход к лечению. Для любой пары основным условием успешности ЭКО является возраст женщины. К примеру, шанс забеременеть для женщины в возрасте до 35 лет составляет 39,6%, в то время как у женщины за 40 этот шанс снижается до 11,5%. Также нужно понимать, что процент беременностей не соответствует проценту успешных родов. В среднем примерный процент успешных родов на каждый курс ЭКО составляет:
- 30-35% для женщин младше 35 лет
- 25% для женщин в возрасте от 35 до 37 лет
- 15-20% для женщин в возрасте 38-40 лет
- 6-10% для женщин старше 40 лет.
Благодаря совершенствованию технологий и опыту врачей, процент эффективности ЭКО постепенно увеличивается во всех возрастных группах.





Я бы прям медаль давала женщинам, кто через эко прошел, настолько морально это трудно.